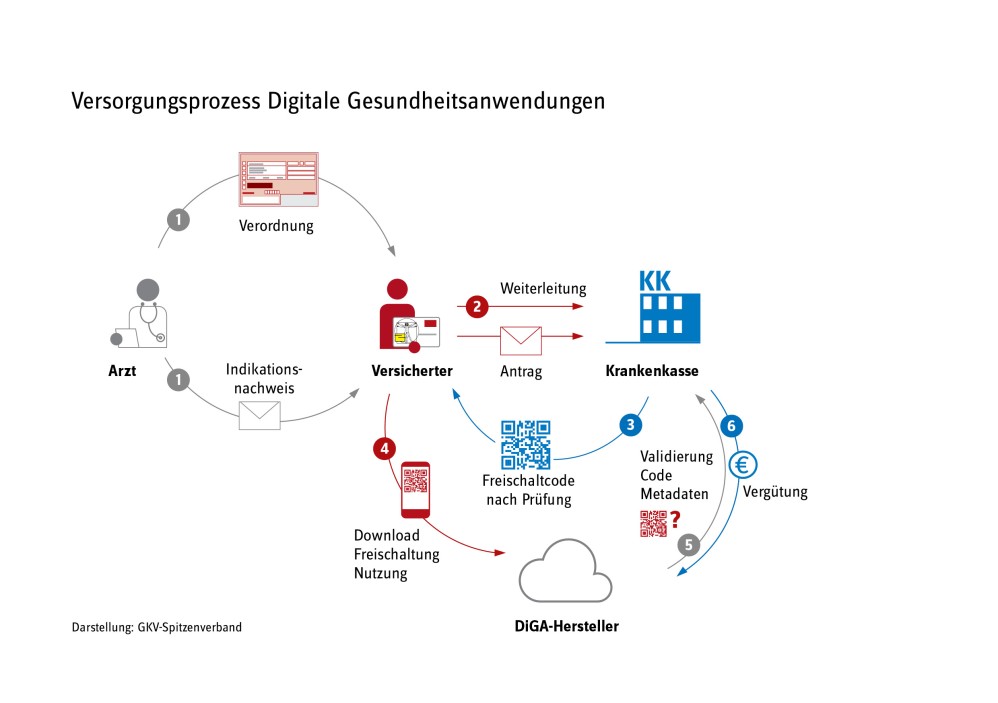
Mit dem Digitale-Versorgung-Gesetz (DVG) vom 09. Dezember 2019 hat der Gesetzgeber einen neuen Leistungsanspruch auf die Versorgung unter Verwendung von digitalen Gesundheitsanwendungen (DiGA) geschaffen. Dem GKV-Spitzenverband wurden damit neue Aufgaben übertragen, so z. B. mit den DiGA-Herstellern mit Wirkung für alle Krankenkassen Vergütungsbeträge für DiGAs nach § 134 Abs. 1 SGB V zu vereinbaren. Am 25. September 2020 wurde die erste DiGA in das Verzeichnis des Bundesinstituts für Medizinprodukte und Arzneimittel (BfArM) aufgenommen. Im Juni 2021 sind die ersten Verhandlungen über die Vergütung einzelner DiGA gestartet. Die Rahmenvereinbarung über die Maßstäbe für die Vereinbarungen der Vergütungsbeträge nach § 134 Abs. 4 SGB V wurde durch die Schiedsstelle am 16. Dezember 2021 final festgesetzt.
Bei den digitalen Gesundheitsanwendungen handelt es sich um Medizinprodukte der Risikoklassen I oder IIa und nach dem Digital-Gesetz seit 2024 auch der höheren Risikoklasse IIb, die auf digitalen Technologien beruhen. Sie unterstützen die Erkennung, Überwachung, Behandlung oder Linderung von Krankheiten oder die Erkennung, Behandlung, Linderung oder Kompensierung von Verletzungen oder Behinderungen. Die Nutzung der digitalen Gesundheitsanwendungen erfolgt durch Patienten und Patientinnen. Die Kosten für digitale Gesundheitsanwendungen werden von der gesetzlichen Krankenversicherung (GKV) getragen. Gesetzlich Versicherte können die entsprechende Anwendung entweder vom Arzt verordnet oder direkt von der Krankenkasse genehmigt bekommen.